Hoy he mantenido una interesante conversación en twitter. Una persona que ha visto este vídeo que refleja – a mi juicio, de una forma muy real- el día a día de un médico en pleno pico de la pandemia me planteaba una duda. ¿Qué significa eso de retirar la ventilación mecánica después de hablar con la familia? ¿Eso se hace? He intentado explicárselo con la limitación de la extensión de un tuit y creo que no lo he logrado del todo. Por eso, por si alguien más se lo pregunta, aquí va una explicación más detallada.
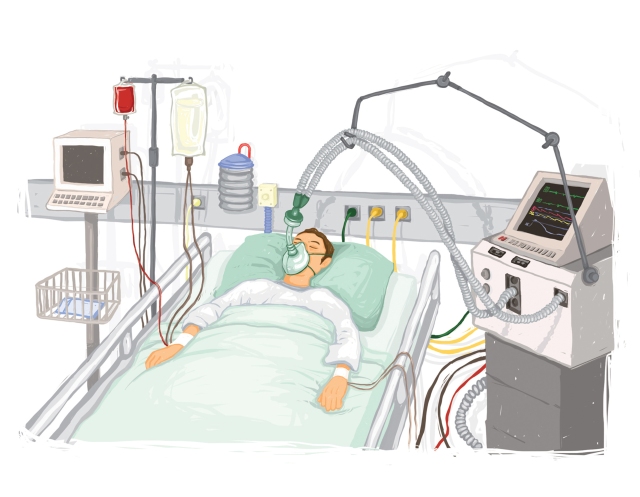
Es un hecho que la Medicina ha avanzado en estos dos últimos siglos mucho más que en toda su historia anterior. Podríamos mencionar muchos hitos: la anestesia, los antibióticos, los avances en genética y muchos otros. Y, entre todo eso, no es pequeña la aportación de la tecnología. Estos días hemos visto en los medios enfermos rodeados de aparatos, hemos hablado con toda naturalidad de respiradores y hemos planteado la necesidad de más camas de UCI… Pero… ¿de qué estamos hablando?
Hablamos de sistema de monitorización muy precisos que permiten conocer un montón de variables fisiológicas en tiempo real para ajustar al máximo los tratamientos, pero sobre todo hablamos de sistemas de soporte de órganos. Me explico: un ventilador mecánico (que no respirador, en realidad) es una máquina que sustituye la función del pulmón. Bueno no, en realidad sustituye la función de los músculos respiratorios permitiendo cubrir las necesidades aumentadas de un organismo cuyos pulmones están enfermos. Pero el ventilador no cura la enfermedad pulmonar. De hecho, en ocasiones, puede empeorarla. Lo mismo ocurre con los sistemas de depuración extrarrenal (máquinas de diálisis, por ejemplo) y no digamos con los sistemas de soporte circulatorio (quizá estos días habéis oído hablar del sistema ECMO y seguro que en algún momento leísteis sobre los corazones artificiales). Pero ninguna de esas máquinas cura nada, sólo sustituyen la función de un órgano mientras éste se recupera de su enfermedad. Fantástico. De la mano de la tecnología surgió la Medicina Intensiva, probablemente la especialidad más tecnificada de todas, que utiliza estas máquinas para mantener la función de los órganos vitales mientras damos tiempo a su curación, preservando de ese modo la vida del paciente.
Pero, ¿qué ha ocurrido? Que gracias a tanta tecnología hemos llegado al punto de poder prolongar artificialmente situaciones irreversibles. Incluso en pacientes en situación de muerte encefálica podemos «detener» temporalmente ese proceso de muerte y mantener su corazón y sus pulmones funcionando. Quizá para que nazca la criatura que gesta una mujer en esa situación, quizá para darle la opción de donar sus órganos…
Pero claro, esto ha supuesto también que en cierta medida sea posible mantener artificialmente con vida a pacientes en los que tenemos la certeza de que nunca se recuperarán. Nunca podremos retirarles la sedación profunda, nunca despertarán, nunca podremos quitarles la máquina, nunca podrán salir de la UCI. Es en esos momentos cuando el buen médico debe reconocer que la Medicina tiene unos límites, que la muerte es siempre compañera de camino y que la dignidad de la persona exige dejar que la naturaleza siga su curso sin alargar inútilmente una situación sin salida. Y entonces planteamos retirar unas medidas que son desproporcionadas. Porque no conducen a nada.
Es por eso que tenemos que tomar esas decisiones difíciles. Es por eso que no nos planteamos poner ventiladores a pacientes con pronósticos pésimos (y se nos ha criticado hasta la saciedad por eso, pero los que sabemos un poco de Medicina intensiva sabemos del pésimo pronóstico del síndrome de distrés respiratorio en los ancianos, por ejemplo). Y es por eso que lo retiramos cuando sabemos que no le estamos aportando nada, más que un exceso de sufrimiento a él y a su familia.
La siguiente pregunta que se me planteaba es cómo sabemos cuándo hay que retirar esas medidas, cómo sabemos que todo está perdido. Pues hay escalas y factores pronósticos, hay estudios científicos y datos al respecto que nos ayudan a tomar la decisión. Y se consensúa siempre entre todo el servicio. Y después se habla con el paciente (si está en condiciones) o sus representantes. Porque es una decisión tan trascendental que queremos ser exquisitos. Porque es lo más difícil de la Medicina pero es también una forma de buscar el bien de nuestros pacientes. Porque lo exige su dignidad y la nuestra. Porque no supone abandonar al paciente sino llevar a su máximo exponente el fin de la Medicina: curar a veces, aliviar a menudo, consolar siempre.